Межфаланговые суставы проксимальные. Анатомия стопы
Межфаланговые суставы проксимальные. Анатомия стопы

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей …
Читать далее »
Отдаленной частью нижней конечности является стопа, необходимая для удержания тела в вертикальном положении. Ее строение – это непростое соединение групп небольших костей, формирующих прочный свод для опоры корпуса при движении и в положении стоя. Такая конструкция и большое количество сочленений создают гибкую и прочную конструкцию. Контактирующий с землей нижний свод стопы называют подошвой, противоположную часть – тыльной стороной.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Sustalaif . Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Скелет человеческой стопы включает 26 косточек, разделенных на три части: предплюсну, плюсну и непосредственно фаланги пальцев.
- В части предплюсны насчитывается 7 костей. Это кубовидная кость, ладьевидная, пяточная, таранная, клиновидная медиальная и промежуточная кости.
- В структуру плюсны входит пятерка коротких косточек трубчатой формы. Они связывают предплюсну с проксимальными фалангами пальцев.
- Короткие косточки трубчатой структуры формируют фаланги пальцев. В соответствии с расположением они называются проксимальная, промежуточная и дистальная.
Межфаланговые соединения суставов пальцев ног называются плюснефаланговый, проксимальный и дистальный сустав. Строение первого пальца стопы похоже на большой палец кисти. У него лишь две фаланги, а у остальных пальцев три. Подвижность сочленений стопы аналогична соответствующим кистевым, но с ограничениями.
В месте связки головок плюсневых костей с нижней частью проксимальных фаланг находится плюснефаланговый шаровидный сустав. По тыльной стороне суставы пальцев ног закрыты разгибателями, а по подошве каналами сухожилий. С обеих сторон сочленения укреплены боковыми связками. Со стороны подошвы – межголовчатыми связками и сухожилиями.
Сустав первого пальца с внутренней стороны усилен сухожилием отводящей мышцы. С внешней стороны он примыкает к клетчатке межпальцевого промежутка. В подошвенной части капсула включает внутреннюю и наружную сесамовидные косточки.
Плюснефаланговый сустав второго пальца со стороны подошвы укрепляют волокна фиброзного канала мышц сгибателей. Сухожильные волокна межголовчатой связки и приводящей мышцы вплетены в капсулу. С внутренней стороны она поддерживается связкой сухожилий первой тыльной мышцы, а под связкой сухожилиями червеобразной мышцы.
Капсулу с внешней стороны укрепляют сухожилия тыльной межкостной мышцы. По обеим сторонам капсулы находится клетчатка межпальцевых промежутков. Головки всех плюсневых косточек оплетены глубокой поперечной связкой. Угол сгибания плюснефаланговых суставов маленький, что связано с высокой плотностью суставной сумки.
Стопа
Межфаланговые суставы стопы (лат. articulatio interphálangeae pédis):
- межфаланговый сустав (между проксимальной и дистальной фалангами) I пальца стопы и
- межфаланговые суставы (между проксимальной и промежуточной и промежуточной и дистальной фалангами) II, III, IV и V пальцев стопы.
Устройство межфаланговых суставов стопы не отличается от подобных сочленений кисти. К особенностям строения относится часто встречающееся сращение дистальной и средней фаланги V пальца.
Кровоснабжение: ветвями артерии стопы и глубокой сети стопы бассейна дорзальной артерии стопы (лат. artéria dorsális pédis). Венозный отток осуществляется в глубокие вены нижней конечности: переднюю и заднюю большеберцовые лат. vv. tibiáles antérior et postérior и вену голени лат. v. peronéa.
Лимфоотток: по глубоким лимфатическим сосудам в лимфатические узлы (лат. nódi lymphátici poplítei).
Иннервация капсул суставов осуществляется ветвями: среднего и латерального подошвенных нервов (лат. nn. plantáres mediális et laterális) и поверхностного и глубокого нервов голени (лат. nn. peronéi superficiális et profúndus).
Коленный сустав
I
Коленный сустав (articulatio genus)
прерывистое синовиальное соединение бедренной, большеберцовой костей и надколенника. По форме и объему движений К. с. является сложным блоковидно-вращательным суставом. Образован суставными поверхностями: медиальным и латеральным мыщелками, поверхностями нижнего эпифиза бедренной и верхнего эпифиза большеберцовой костей, а также суставной поверхностью надколенника ( рис. 1—4 ). Суставные поверхности бедра и большеберцовой кости неконгруэнтны. Восполняют конгруэнтность суставных поверхностей латеральный и медиальный мениски. Спереди мениски соединены между собой поперечной связкой колена, с бедренной костью — передней и задней менискобедренными связками. Суставная капсула, состоящая из фиброзной и синовиальной мембран, прикрепляется по краю суставного хряща и суставных менисков. Выделяют ворсинчатую часть синовиальной мембраны, имеющую синовиальные ворсины, и плоскую часть, лишенную их. Синовиальная мембрана образует 9 заворотов: непарный передний верхний, парные — передние верхние медиальный и латеральный, передние нижние медиальный и латеральный, задние верхние медиальный и латеральный и задние нижние медиальный и латеральный. Синовиальная мембрана имеет поднадколенниковую синовиальную складку, содержащую поднадколенное жировое тело, и крыловидные складки. Суставная капсула и К. с. укреплены связками ( рис. 5—8 ). Передняя крестообразная связка начинается от внутренней поверхности латерального мыщелка бедренной кости и прикрепляется в переднем межмыщелковом поле. Задняя крестообразная связка берет начало на наружной поверхности медиального мыщелка бедренной кости и прикрепляется в заднем межмыщелковом поле. По сторонам К. с. расположены большеберцовая и малоберцовая коллатеральные связки, начинающиеся на надмыщелках бедренной кости и прикрепляющиеся соответственно на медиальной поверхности большеберцовой кости и головке малоберцовой кости. Спереди сустав укрепляют сухожилие четырехглавой мышцы бедра, идущее к верхнему полюсу надколенника, и связка надколенника — продолжение указанного сухожилия, которая прикрепляется к бугристости большеберцовой кости. Боковой поддерживающий аппарат надколенника образуют медиальный и латеральный удерживатели надколенника. На задней поверхности К. с. находятся косая и дугообразная подколенные связки. Здесь же пучки сухожилия полуперепончатой мышцы образуют сухожильное растяжение — глубокую гусиную лапку. Под сухожилиями мышц, окружающих К. с., располагаются ряд синовиальных сумок: преднадколенниковые, подкожная, подфасциальная и подсухожильная — впереди надколенника; наднадколенниковая; поднадколенниковые, подкожная и глубокая; подкожная сумка бугристости большеберцовой кости; сумка гусиной лапки; подсухожильная сумка полуперепончатой мышцы.
Малая подкожная вена впадает в. Вены нижней конечности - Прободающие вены
ВЕНЫ НИЖНЕЙ КОНЕЧНОСТИ
, VENAE MEMBRI INFERIORIS .1.
Бедренная вена
, v. femoralis . Сопровождает одноименную артерию от сухожильной щели приводящего канала до паховой связки. Рис. А .2.
Наружные половые вены
, vv. pudendae externae . Начинаются от наружных половых органов. Рис. А .3.
Поверхностная вена огибающая подвздошную кость
, v. circumflexa iliаса superficialis . Сопровождает одноименную артерию. Рис. А .4.
Поверхностная надчревная вена
, v. epigastrica superficialis . Сопровождает одноименную артерию. Рис. А .5.
Поверхностные дорсальные вены полового члена/клитора
, vv. dorsales superficialis penis/clitoridis . Парные подкожные сосуды, которые собирают кровь от полового члена (клитора), располагаясь между покрывающими его поверхностной и глубокой фасциями. Являются притоками бедренной или наружной половой вен. Рис. А . См. также стр. 165. Рис. Б.6.
Передние мошоночные/губные вены
, vv. scrotales/labiales anteriores . Впадают в бедренную или наружную половую вены. Рис. А .7.
Большая подкожная вена ноги
, v. saphena magna . Имеет клапаны. Начинается на медиальной стороне стопы, направляется вверх и медиально, проходит через подкожную щель и впадает в бедренную вену. Ее притоками являются медиально расположенные поверхностные вены нижней конечности. Рис. А , Рис. Б , Рис. В , Рис. Г .8.
Добавочная подкожная вена ноги
, v. saphena accessoria . Формируется из подкожных вен медиальной и задней поверхностей бедра и на некотором протяжении проходит параллельно большой подкожной вене, к которой в последующем присоединяется. Дистальный конец v. saphena accessoria может анастомозировать с малой подкожной веной. Рис. А .9.
Глубокая вена бедра
, v. profunda femoris . Рис. А .10.
Медиальные вены, огибающие бедренную кость
, vv. circumflexae mediales femorales . Сопровождают одноименную артерию. Рис. А .11.
Латеральные вены, огибающие бедренную кость
, vv. circumflexae laterales femorales . Сопровождают одноименную артерию. Рис. А .12.
Прободающие вены
, vv. perforantes . Собирают кровь от мышц задней группы бедра, проходят через толщу приводящих мышц и открываются в глубокую вену бедра. Рис. А .13.
Подколенная вена
, v. poplitea . Образуется в результате соединения передней и задней большеберцовых вен, продолжается до сухожильной щели приводящего канала. В подколенной ямке расположена между подколенной артерией и большеберцовым нервом. Рис. В .13а.
Икроножные вены
, venae surales . Сопровождают одноименную артерию.14.
Вены колена
, vv. geniсurales . Обычно пять сосудов, которые начинаются в области колена . Рис. А .15.
Малая подкожная вена ноги
, v. saphena parva . Начинается на латеральном крае стопы, проходит по задней поверхности голени и впадает в подколенную вену. Рис. А , Рис. Б , Рис. В , Рис. Г .16.
Передние большеберцовые вены
, vv. tibiales аnteriores . Сопровождают одноименную артерию. Рис. А , Рис. Б , Рис. В .17.
Тыльная венозная сеть стопы
, rete venosum dorsale pedis . Дренируется в большую и малую подкожные вены ноги, а также в v.tibialis anterior. Рис. Б .18.
Тыльная венозная дуга стопы
, arcus venosus dorsalis pedis . Ее притоками являются тыльные плюсневые вены стопы. Главный коллектор для оттока крови от подошвенной стороны стопы. Рис. Б , Рис. В , Рис. Г .19.
Тыльные пальцевые вены стопы
, vv. digitales dorsales pedis . Проходят на тыльной стороне пальцев. Рис. Б .20.
Тыльные плюсневые вены
, vv. metatarsales dorsales . Образуются из тыльных пальцевых вен стопы и сопровождают одноименные артерии. Рис. Б , Рис. Г .21.
Задние большеберцовые вены
, vv. tibiales posteriores . Сопровождают одноименную артерию. Рис. В .22.
Малоберцовые вены
, vv. fibulares. Сопровождают одноименную артерию. Часто прикрыты длинным сгибателем большого пальца. Рис. В .23.
Подошвенная венозная сеть
, rete venosum plantare . Густая сеть венозных сосудов под кожей на подошвенной стороне стопы. Рис. В .24.
Подошвенная венозная дуга
, arcus venosus plantaris . Лежит параллельно артериальной подошвенной дуге. Рис. В .25.
Подошвенные плюсневые вены
, vv. metatarsales plantares . Сопровождают одноименные артерии. Рис. В .26.
Подошвенные пальцевые вены
, vv. digitales plantares . Проходят на сгибательной стороне пальцев. Рис. В .26а.
Межголовчатые вены
, vv. intercapitularis . Соединяют тыльную и подошвенную венозные дуги. Рис. Г .26б.
Латеральная краевая вена
, v. marginalis lateralis . Соединяет тыльную и подошвенную венозные дуги. Является притоком v. saphena parva. Рис. Г .26в.
Медиальная краевая вена
, v. marginalis medialis . Соединяет тыльную и подошвенную венозные дуги. Является притоком v. saphena magna. Рис. Г .27.
Прободающие вены
, vv. perforantes . Соединяют между собой подкожные и глубокие вены нижней конечности, главным образом, на голени. Находящиеся в них клапаны препятствуют току крови из глубоких вен в поверхностные.Пястно фаланговый сустав. Движения в суставе
Это сочленение самое подвижное среди всех суставов кисти. У него довольно сложная биомеханика. Пальцы в этом месте могут выполнять такие движения:
- сгибание-разгибание;
- отведение-приведение;
- вращение.
Причем, последние движения доступны только для 4 пальцев. Большой имеет особое строение – всего две фаланги. Поэтому его пястно-фаланговый сустав является блоковидным – он может выполнять ограниченное число движений. Он только сгибается, все остальные движения блокируются и невозможны даже в пассивной форме. Это сочленение большого пальца повторяет форму и функции всех остальных межфаланговых суставов.
Пястно-фаланговые суставы остальных пальцев более подвижны. Это объясняется их особым строением. Основание фаланги немного меньше головки пястной кости. Их прочное соединение обеспечивается за счет фиброзно-хрящевой пластинки. С одной стороны, она служит для плотного контакта костей и стабилизации сустава, что особенно заметно при разгибании пальца. Но когда он начинает двигаться, эта пластинка скользит, обеспечивая большую амплитуду движений.
Особенностью этого сустава, благодаря которой палец может двигаться в разных направлениях, является эластичность его капсулы и синовиальной оболочки. Кроме того, спереди и сзади суставная капсула имеет глубокие карманы. Они обеспечивают скольжение фиброзно-хрящевой пластинки, и именно в этих местах прикрепляются сухожилия мышц, управляющих работой пальцев.
Советуем почитать статью:  Почему болит большой палец на руке при сгибании
Почему болит большой палец на руке при сгибании
Большая подвижность этих сочленений возможна благодаря наличию двух типов связок. Одна прикрепляется к фиброзно-хрящевой пластинке и головке пястной кости. Она обеспечивает нормальное скольжение этой пластинки. Другие связки – коллатеральные, расположенные по бокам от пальцев. Они обеспечивают их сгибание и разгибание, а также немного ограничивают подвижность сустава. Например, при согнутом пальце невозможно его движение в боковой плоскости, то есть его отведение и приведение. Работой этого сочленения управляют также ладонная связка и межпальцевая поперечная.
В отличие от большого, который в пястно-фаланговом суставе сгибается менее чем на 90 градусов, остальные пальцы имеют большую амплитуду движений. Наименьшая подвижность у указательного пальца, он может согнуться на 90-100 градусов, не больше. Далее к мизинцу амплитуда движений, особенно пассивных, возрастает. А средний не может согнуться более 90 градусов даже пассивно из-за натяжения межпальцевой связки, мешающей его приближению к ладони.
Пястно-фаланговые суставы единственные в кисти могут разгибаться, правда, с небольшой амплитудой – не более 30 градусов. Хотя у некоторых людей подвижность пальцев может достигать такой степени, что они разгибаются под прямым углом. Кроме того, в этом месте есть возможность выполнять вращательные движения, как пассивные, так и активные. Но у каждого человека их подвижность разная.
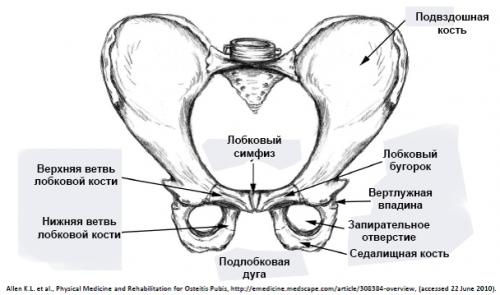
Лобковый симфиз. Клинически значимая анатомия
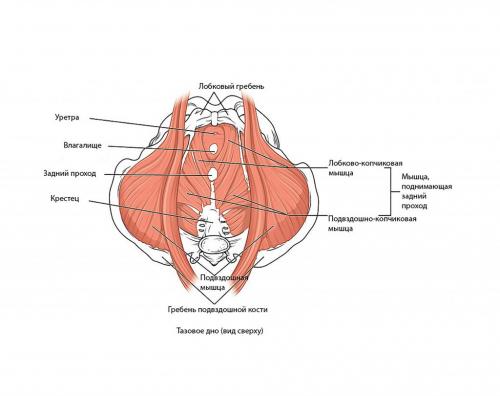
Лобковый симфиз расположен на передней стороне таза и является передней границей промежности. Лобковые кости формируют хрящевое соединение в срединной плоскости, именуемое лобковым симфизом. Этот сустав удерживает лобковые кости вместе и обеспечивает устойчивость во время движения.
Совместно с крестцово-подвздошными суставами лонное сочленение формирует стабильное тазовое кольцо. Подвижность в этом кольце очень мала.
Подробнее про анатомию тазового дна можно почитать тут.
Лобковый симфиз – это хрящевое соединение лобковых костей, между которыми расположен волокнисто-хрящевой межлобковый диск. Лобковые кости соединяются между собой с помощью четырех связок. Верхняя лобковая связка начинается на верхнем крае лобка и доходит до лобковых бугорков. Дугообразные связки лобка формируют нижнюю границу лобкового симфиза и вплетаются в волокнисто-хрящевой межлобковый диск. Стабильность сустава в основном обеспечивают наиболее крепкие дугообразные связки. Вместе четыре указанных связки стабилизируют сустав и удерживают суставные поверхности от сдвига и растяжения.
Диск соединяет суставные поверхности двух лобковых костей. Каждая из этих поверхностей покрыта тонкий слоем гиалинового хряща. Соединение не является ровным, в нем присутствуют сосочкообразные выросты, углубления и выступы.
У детей диск очень маленький, гиалиновый слой очень толстый, но со временем истончается. У мужчин диск выше, меньше и уже, чем у женщин. В своей толще диск имеет щелевидную полость, которая в норме у женщин имеет в ширину 4-5 мм. В последнем триместре беременности она увеличивается еще на 2-3 мм, что необходимо для прохождения ребенка по родовым путям. При дисфункции лонного сочленения суставы становятся более расслабленными, что влечет за собой нестабильность в тазовом поясе. При ширине полости, равной или превышающей 10 мм, возникает диастаз лобкового симфиза.





Написать комментарий