Косточка на ноге у мизинца. Можно ли вылечить данную патологию?
- Косточка на ноге у мизинца. Можно ли вылечить данную патологию?
- Почему растет косточка на ноге возле мизинца. Стопа портного (косточка на мизинце)
- Деформация мизинца на ноге. Другие деформации 2, 3 и 4-го пальцев стопы
- Шишка на ноге возле мизинца лечение. Чем опасно заболевание
- Мизинец на ноге лежит на боку. О чем расскажут стопы
- Болит косточка на ноге возле мизинца. Симптомы подагры
- Выпирает косточка на ноге возле мизинца. Патогенез вальгусной деформации стопы
- Деформация тейлора
Косточка на ноге у мизинца. Можно ли вылечить данную патологию?
Да, можно. Всё зависит от тяжести заболевания. На начальных этапах деформации лечение необходимо начинать с консервативных методов.
Консервативная терапия включает в себя:
- ношение удобной обуви,
- ортопедические стельки,
- использование корригирующих бандажей на большой палец,
- физиотерапия,
- массаж.
Оперативное вмешательство необходимо, если консервативные меры оказались неэффективными, а также присутствует выраженный болевой синдром. Целью операции является устранение боли и создания функциональной стопы. «Красивые ножки» при этом становятся лишь приятным дополнением. Решать вопрос об оперативном лечении следует лишь в том случае, если все проводимые консервативные мероприятия окажутся неэффективными, особенно если речь идет о пациентах пожилого возраста.
Оперативное лечение вальгусной деформации
Рекомендовано в том случае, если консервативные меры оказываются неэффективными, а также присутствует выраженный болевой синдром. Наличие только косметического дефекта не является показанием к хирургическому вмешательству. Целью операции является устранение боли и создания функциональной стопы. «Красивые ножки» при этом становятся лишь приятным дополнением. Лечение hallux valgus (вальгусной деформации первого пальца стопы, "косточки" на ноге). При незначительной деформации движения в плюсне-фаланговом суставе в полном объеме, безболезненны. На этой стадии заболевания улучшению способствует смена обуви на более удобную, использование ортопедических стелек. Хирургическое лечение показано лишь при наличии болевого синдрома.
Простое удаление «косточки» при оперативном лечении, как правило, не достаточно. Необходимо выполнение корригирующей остеотомии плюсневой кости как при средней и тяжелой степени выраженности деформации.
Коррекция деформации осуществляется за счет резекции выступающей костной ткани, а также коррекции угла между плюсневыми костями путем позиционирования первой плюсневой кости. Результат операции заключается в восстановлении функции сустава. Для лечения «косточки» стопы в Клинике высоких медицинских технологий им. Н. И. Пирогова используется малотравматичный метод. Хирургическая манипуляция затрагивает, в основном, мягкие ткани и выполняется на сухожилиях. Это сокращает период восстановления после операции. Для коррекции хирургическим путем достаточно двух разрезов: один на внутренней поверхности стопы, а другой - в промежутке между пальцами. Для обезболивания применяется анестезия, тип которой определяет анестезиолог, учитывая общее состояние пациента и сопутствующие заболевания.
Источник: https://zdorovecheloveka.com/stati/kostochka-na-noge-u-mizinca-prichiny-artroza-palcev-nog
Почему растет косточка на ноге возле мизинца. Стопа портного (косточка на мизинце)
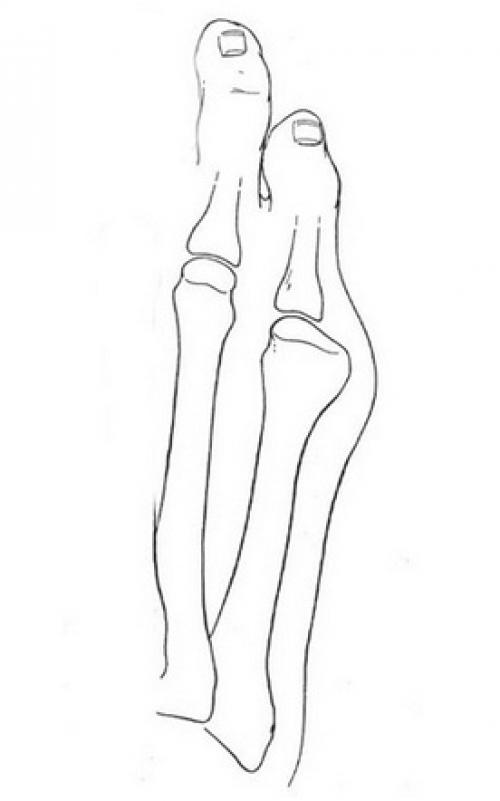
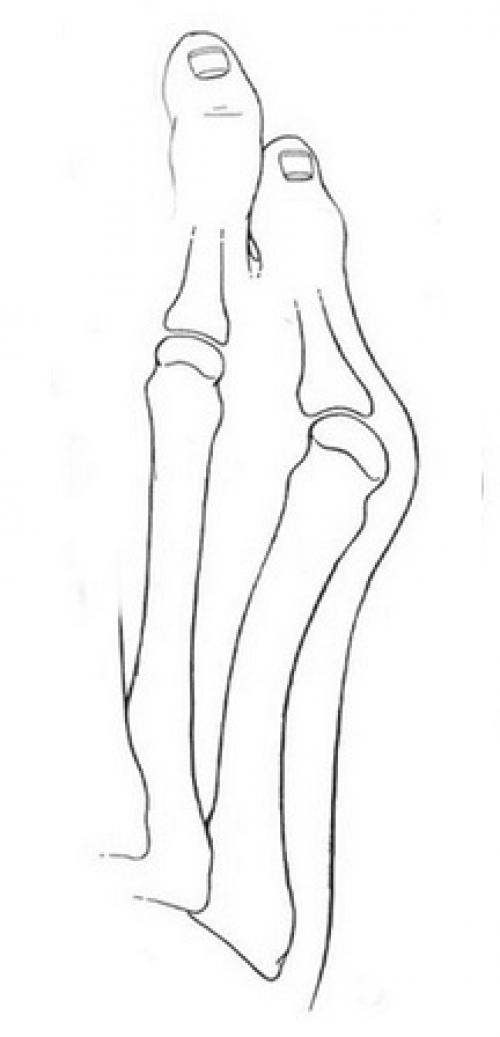
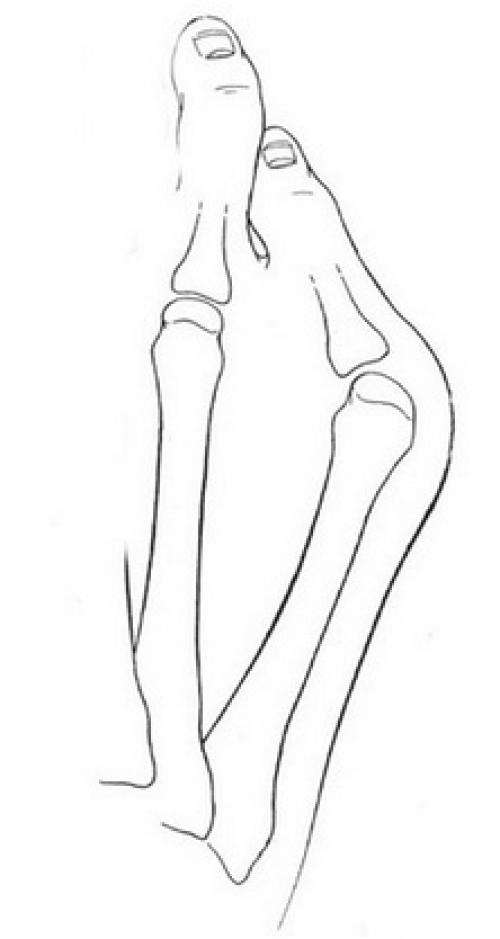
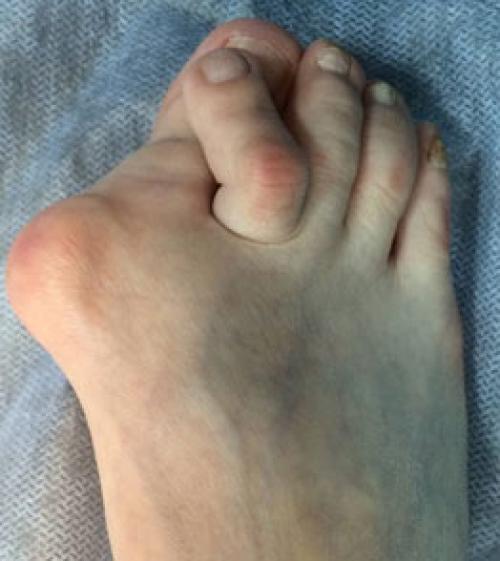
Стопа портного (деформация Тейлора, варусная деформация пятого пальца стопы, косточка на мизинце) – возвышение в области основания 5 пальца стопы, связанное с разрастанием головки пятой плюсневой кости и её отклонением кнаружи.
По своей природе стопа портного схожа с вальгусной деформацией первого пальца стопы, однако встречается значительно реже. Почему же она называется стопой портного? Это название появилось ещё во времена средневековья, когда портные и их подмастерья были вынуждены длительное время сидеть со скрещенными ногами.

Такое положение нижних конечностей приводило к постоянной травматизации наружной поверхности стоп, следствием чего часто становилось разрастание костной ткани в области головки пятой плюсневой кости, которое и получило название стопы портного.
Данная патология широко распространена как среди взрослого населения, так и среди подростков. В 2-4 раза чаще встречается у женщин, часто поражает сразу две стопы.
Патофизиология стопы портного.
Внешними причинами деформации может выступать неправильно подобранная обувь. Тесная, с узким мысом, жёсткая обувь, в том числе женские туфли на каблуке, приводит к сближению пальцев стопы и перераспределению осевой нагрузки, что может спровоцировать расхождение плюсневых костей в стороны по типу веера. Но не все женщины носящие туфли на каблуке страдают от варусной деформации пятых и вальгусной деформации первых пальцев стопы. Это связано со значительной прочностью нормально устроенного рессорного аппарата стопы. По этой причине стопа портного намного чаще встречается в случае плоской и вальгусной деформации стоп, врождённых укороченных плюсневых костей, системных заболеваний соединительной ткани, патологии коллагена.
Патоанатомия стопы портного.
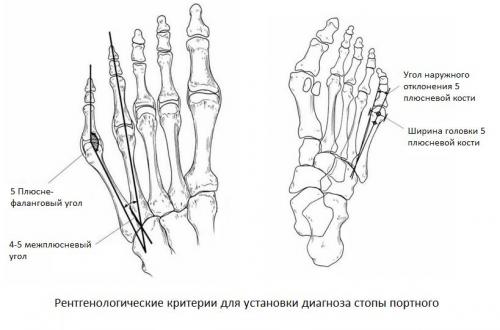
Основными критериями для установления диагноза стопы портного являются формирование костного возвышения по наружной поверхности головки пятой плюсневой кости, увеличение 4-5 межплюсневого угла (в норме 6-8°), увеличение угла наружного отклонения 5 плюсневой кости (в норме до 7°), увеличение ширины головки 5 плюсневой кости, формирование мозоли по наружной поверхности основания 5 пальца стопы.
Тип | Описание | Схема |
1 | К 1 типу относят увеличение ширины головки 5 плюсневой кости |
|
2 | Ко 2 типу относят врождённое искривление 5 плюсневой кости с нормальным межплюсневым углом. |
|
3 | К 3 типу (наиболее часто встречаемому) относится увеличение межплюсневого угла. |
|
Диагностика стопы портного.
Симптомы стопы портного. В первую очередь обращает на себя внимание косметическая деформация 5 пальца, наличие «шишки» в области его основания, формирование мозоли. Пациенты часто жалуются на боли в данной области, особенно беспокоящие их при ношении обуви с узким мысом.
При осмотре необходимо оценить ширину переднего отдела ступни, наличие гиперкератоза по наружной поверхности. Амплитуда движений 5 плюсне-фалангового сустава при этом часто остаётся нормальной.
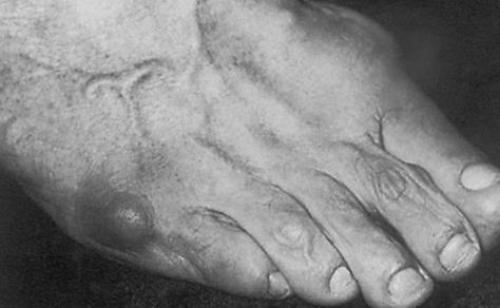
Для рентгенологической диагностики используются главным образом снимки в прямой проекции с нагрузкой. При этом оценивается 4-5 межплюсневый угол, 5 плюсне-фаланговый угол, ширина головки 5 плюсневой кости, угол наружного отклонения 5 плюсневой кости.
Лечение стопы портного.
Консервативное лечение складывается из ношения хорошо подобранной обуви, с мягким широким мысом, не стягивающим пальцы к центру, изготовлению ортопедических стелек, использованию мягких силиконовых вкладышей.
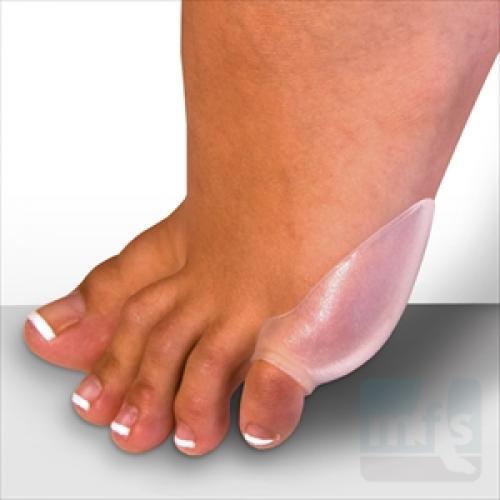
В абсолютном большинстве случаев этого оказывается достаточно для устранения болей, хотя на косметическую деформацию это не влияет.
При длительном не поддающемся консервативному лечению болевом синдроме показано хирургическое лечение.
Наружная кондилэктомия.
Используется при симптоматичных деформациях 1 типа. Суть процедуры сводится к удалению наружной 1\3 головки 5 плюсневой кости, одновременно с ушиванием капсулы 5 плюсне-фалангового сустава.
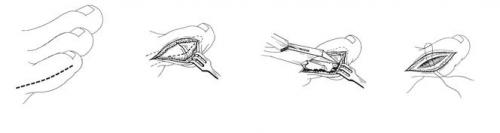
Дистальная плюсневая остеотомия.
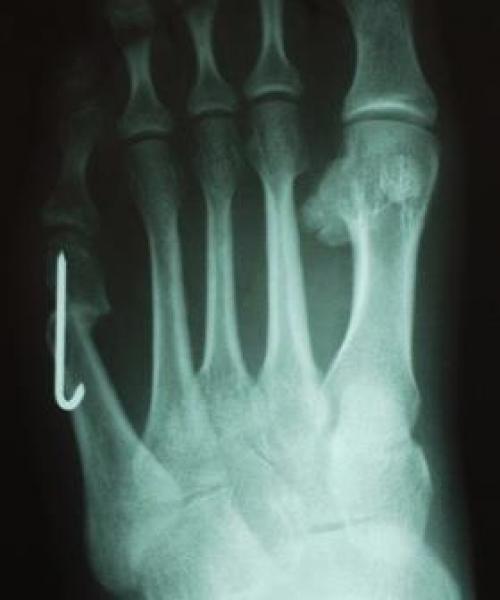
Используется в случаях длительно существующей деформации 1 типа, деформациях 2 и 3 типа с межплюсневым углом менее 12 °. Используются различные модификации метода. Наиболее часто применяется медиализирующая остеотомия по типу шеврон. Менее популярны поперечная остеотомия, клиновидная остеотомия с использованием пластин, остеотомии типа scarf. Фиксация фрагментов выполняется при помощи спиц Киршнера или винтов, может быть скомбинирована с наружной кондилэктомией.
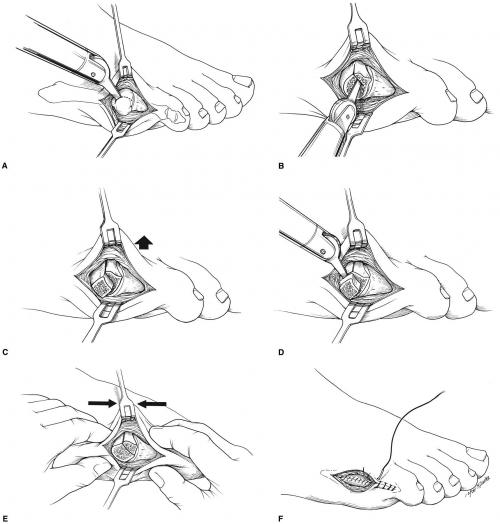
Косая диафизарная ротационная остеотомия.
Показана при деформациях 2 и 3 типа с межплюсневым углом более 12 °. Заключается в резекции подошвенной поверхности головки 5 плюсневой кости при наличии мозоли, косой остеотомии диафиза в нижней трети. Следует избегать проксимальных остеотомий в связи с плохим кровоснабжением. Фиксация выполняется при помощи 1-2 спиц или винтов.
Резекция головки 5 плюсневой кости.
Используется как последняя мера при неэффективности всех остальных видов лечения.
Осложнениями хирургического лечения могут быть рецидив деформации, укорочение 5 плюсневой кости. В случае резекции вероятно развитие метатарсалгии.
Деформация мизинца на ноге. Другие деформации 2, 3 и 4-го пальцев стопы
преимущества лечения
Для москвичей лечение бесплатно! по полису ОМС
Для иногородних и иностранцев -
гарантия лучших цен
Лечение деформации стопы любой сложности
12 летний опыт лечения
послеоперационных осложнений
Консультация бесплатна! для всех
при лечении у нас
Молоткообразная деформация 2, 3, 4-го пальцев стопы – деформация (чаще 2, 3-го), при которой пальцы искривляются в виде молотка. При этой патологии проксимальная фаланга разогнута в плюснефаланговом суставе, средняя согнута в межфаланговом суставе.
Изолированно молоткообразная деформация встречается редко. Чаще сочетается вальгусным отклонением первого пальца стопы и поперечным плоскостопием.
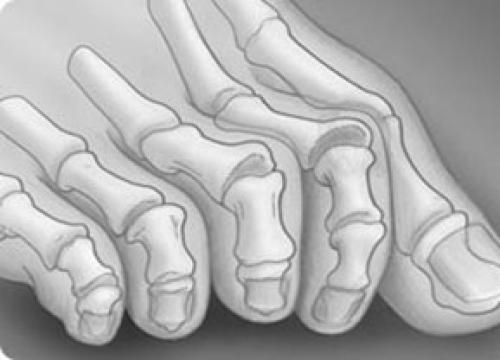
Когтеобразная (крючкообразная) деформация – палец искривляется в виде крючка. Проксимальная фаланга разогнута в плюснефаланговом суставе, остальные 2 согнуты в межфаланговых.
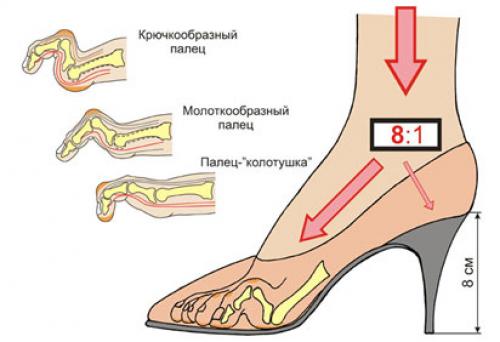
Палец-«колотушка» — искривление в виде молоточка. Ногтевая фаланга согнута в дистальном межфаланговом суставе.
Все вышеперечисленные виды искривлений могут быть мягкими (нефиксированными) и фиксированными (ригидными).
Причины деформаций
- Нарушение равновесия между сухожилиями сгибателей и разгибателей.
- Плоскостопие.
- Болезни нервов и мышц (Шарко-Мари, церебральный паралич и др.).
- Заболевания соединительной ткани, системные заболевания.
- Узкая, тесная обувь, высокий каблук.
- Артроз суставов стопы.
Клиническая картина
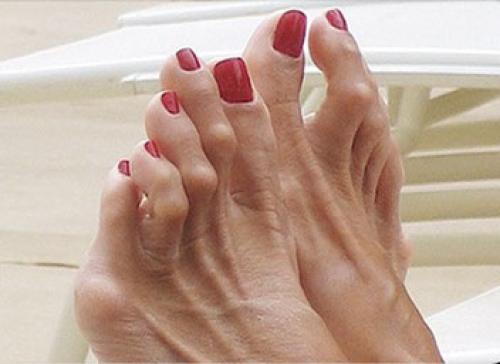
- Характерный внешний вид искривленного пальца.
- Боль.
- Ограничения движений.
- Натоптыши на тыльной поверхности пальца, на подошве стопы.
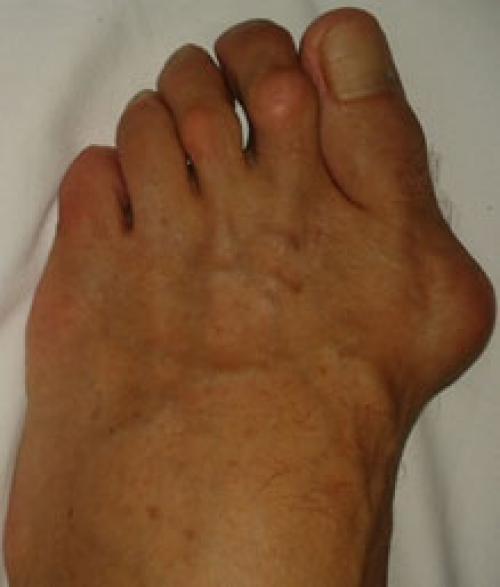
- «Шишка» у основания I пальца, вальгусная деформация последнего.
- Опущение сводов ступни.
- Подвывих и вывих в плюснефаланговых суставах.
Диагностика
Клинический осмотр пациента ортопедом, жалобы, рентгенография ступни.
Консервативное лечение
Применяется при начальной стадии патологии, когда деформация еще нефиксированная, мягкая. Применяются ортопедические стельки, разные другие ортопедические приспособления, мази и таблетки НПВС, назначается лечебная гимнастика.
Все эти методы не выпрямляют пальцы, только приостанавливают прогресс патологии.
Когда деформация ригидная, консервативные методы неэффективны и возникает необходимость применения хирургических методов лечения.
Хирургическое лечение
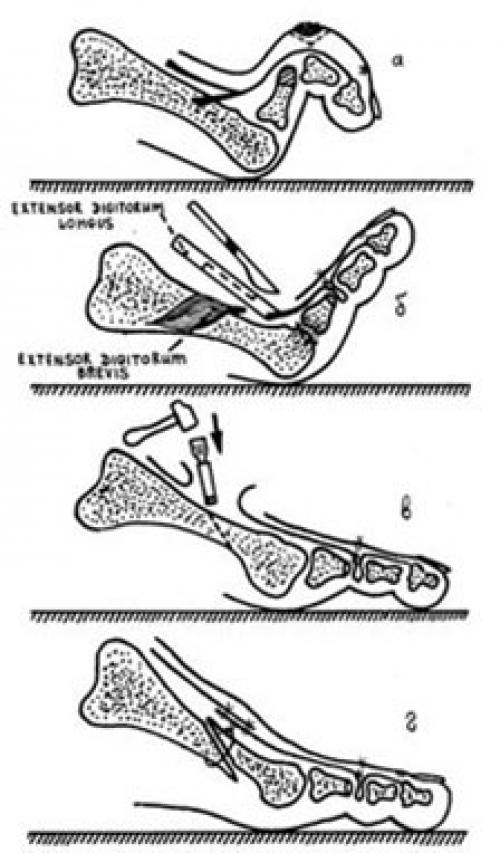
Хирургическое лечение включает операции на мягких тканях и костных структурах.
Когда деформация пассивно вручную устраняется, тенотомия или удлинение сухожилия могут быть достаточными для коррекции деформации. Их можно сочетать с релизом капсулы и связочного аппарата на уровне плюснефалангового сустава.
При ригидной деформации возникает необходимость костных операций:
- резекция головки фаланги и/или пересадка сухожилия длинного сгибателя на тыльную поверхность.
- резекция основания проксимальной фаланги с пересадкой сухожилия короткого разгибателя на подошвенную поверхность ПФС.
- артродез проксимального или дистального межфаланговых суставов пальца.
- остеотомия плюсневых костей.
- эндопротезирование проксимального межфалангового сустава.
- сочетание разных методов.
Не теряйте время и деньги! Не рискуйте своим здоровьем!
Обращайтесь к квалифицированному ортопеду при первых же симптомах заболевания. В нашей клинике мы поможем Вам быстро избавиться от вашего недуга.
Шишка на ноге возле мизинца лечение. Чем опасно заболевание
Артроз нижних конечностей опасен тем, что протекает незаметно, а когда у больного появляются ярко выраженные симптомы, выясняется, что это уже далеко зашедшая стадия. Но и в этом случае помочь больному можно.
Стадии развития артроза стоп
Выделяют три стадии артроза стопы ног
- Начальная – умеренная болезненность в ступнях при движении, иногда – легкое похрустывание. При инструментальном обследовании изменений не выявляется; небольшие нарушения можно увидеть только на МРТ.
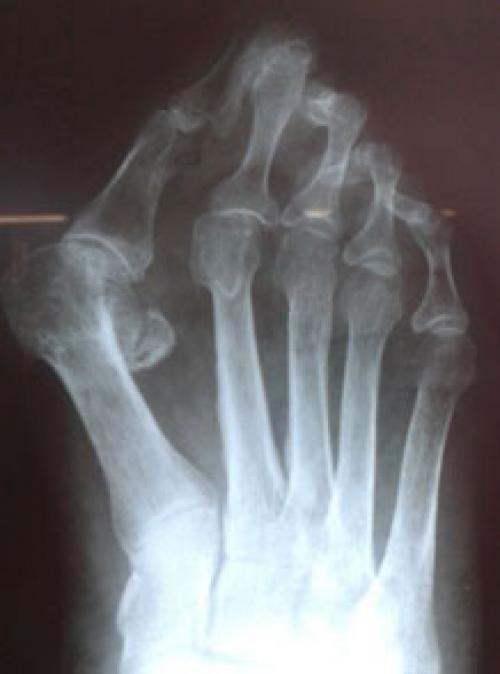
- Развернутая – боли усиливаются, походка шаткая, трудно ходить без опоры. То появляются, то исчезают признаки синовита. На рентгеновском снимке видны разрастания остеофитов.
- Деформирующая – боли в покое, ступня изменяет свою форму, частые подвывихи и растяжения связок, нарушение подвижности ноги. На рентгене: суставной щели нет, суставные поверхности срослись, пальцы практически не сгибаются. Выраженное разрастание остеофитов и изменение формы.
Осложнения артроза стоп
Если заболевание не лечить или заниматься самолечением, то неизбежны осложнения:
- невозможность полноценного движения – походка шаткая, ноги подворачиваются;
- постоянные ноющие болевые ощущения в ногах, усиливающиеся при ходьбе и в состоянии стоя;
- изменение формы суставчика – невозможность носить стандартную обувь;
- трудности в выполнении привычных действий – домашней работы и ухода за собой; в итоге - инвалидность.
Мизинец на ноге лежит на боку. О чем расскажут стопы
Читать можно не только по руке, но и по ноге. Этим, в частности, занимается британский рефлексолог Джейн Шиан. Мы приводим несколько ее наблюдений, которыми можно воспользоваться для определения характера человека по строению его стопы.
Джейн Шиан (Jane Sheehan) — рефлексологист из Великобритании, занимается определением характера по особенностям стопы с 1998 года. Автор трех книг о чтении по стопам, одна из которых называется “Let us read our feet!”. Проводит семинары, читает лекции и публичные чтения на различных мероприятиях обувных брендов.
www.footreading.com
Широкая стопа: если человеку трудно подобрать себе обувь, потому что ширина стопы превышает среднестатистическую, это значит, что вы имеете дело с трудягой, который не может ни минуты посидеть без дела и жаждет постоянно чем-то заниматься. Если правая стопа шире левой, в прошлом обладатель такой ноги был неутомимым трудоголиком, но сейчас сбавил обороты и научился расслабляться и отдыхать. И наоборот, если шире левая стопа, значит, человек сейчас работает больше и усерднее, чем когда-либо.
Узкая стопа: обладатель узкой стопы привык к тому, что люди делают многое за него. Он умеет и любит поручать окружающим различные дела, а сам без зазрений совести в это время расслабляется и отдыхает.
Высокий подъем: если свод стопы высоко поднят, это говорит о том, что человек обладает большой внутренней силой, наслаждается своим обществом и восстанавливает силы в одиночестве. Это не значит, что обладатель высокого подъема необщителен, — вовсе нет, — просто ему легче все сделать самому, чем просить об этом окружающих.
Низкий подъем: человек с низким подъемом — экстраверт. Он отдыхает в обществе других людей, не любит оставаться одному и нуждается в помощи и поддержке окружающих.
Пахучие ноги: Джейн Шиан называет это «эффектом скунса» и трактует интенсивный запах ног как желание человека отгородиться от требований окружающих. Обычно это встречается у подростков, которые буквально живут под давлением — все эти «не приходи поздно», «не прокалывай пупок», «сделай уроки» выведут из себя любого.
Большой палец изогнут в сторону: причиной изгиба не обязательно является бурсит — воспаление сустава. Палец может быть изогнутым от природы. Если он изогнут под большим углом, — скорее всего, человек слишком много делает для других, совершенно забывая о собственных интересах. Небольшой угол изгиба характеризует человека, готового помочь, но без излишнего фанатизма.
Совершенно прямой большой палец: данная черта говорит о том, что ее обладатель — сильная личность, умеет в нужный момент сказать «нет» и не брать на себя никчемные обязательства.
Большой палец широко отставлен от остальных: большой зазор между большим и вторым пальцем характеризует человека, у которого связь между логическим и эмоциональным началом очень слаба. Иными словами, такой человек «сперва делает, а потом думает». С ним часто бывает такое, что он соглашается на какое-то предприятие, а на следующий день его вдруг осеняет «Боже мой, и зачем я только в это ввязался?!». Чем больше зазор между большим и вторым пальцем, тем сильнее отстает эмоциональное восприятие от поступков.
Короткий мизинец : его обладатель умеет повеселиться и любит простые радости жизни. Например, он с восторгом может поваляться в куче листвы, поиграть в снежки и подраться подушками.
Мизинец «лежит на боку»: если мизинец повернут в сторону так, что ноготь «смотрит» не в потолок, а на стену, это означает, что его обладатель прекрасно понимает общественные нормы, но сумел выработать свой особый стиль поведения. Как правило, люди с такими мизинцами отличаются бунтарским духом и желанием все всегда сделать по-своему.
Болит косточка на ноге возле мизинца. Симптомы подагры
Собственно о подагре стоит говорить с момента начала острых подагрических атак. Спровоцировать приступ подагрического артрита могут:
приём алкоголя (единократное употребление значительной дозы);
переохлаждение;
травма сустава;
обычное ОРЗ .
В первую очередь, как правило, страдает сустав большого пальца ноги (I плюснефаланговый сустав). Типично поражение сустава только на одной ноге. Довольно часто затрагиваются другие мелкие суставы – лучезапястные или фаланги пальцев. В дальнейшем от подагрических атак могут пострадать и остальные суставы. У женщин заболевание может охватить сразу же несколько суставов уже в самом начале.
Обычно приступ подагрического артрита длится не более 5-7 дней, после чего наступает полная ремиссия (какие бы то ни было симптомы исчезают) – до следующего приступа. Такое течение подагры называют интермиттирующей («интервальной») стадией. Затем заболевание может перейти в хроническую стадию.
Приступ подагрического артрита
Приступ подагрического артрита проявляется острой болью в суставе. Довольно быстро область поражённого сустава отекает и краснеет. Цвет кожи над суставом может приобрести синюшный оттенок. Больной ощущает озноб, повышается температура, - возможно повышение до 38 °C и выше. Любое прикосновение к суставу усиливает боль, сустав полностью теряет подвижность. Боль может быть очень интенсивной и не сниматься анальгетиками.
В большинстве случаев приступ случается ночью, к утру боль обычно ослабевает. Однако в тяжелых случаях сильная боль может продолжаться до 3-х дней, потом её интенсивность медленно уменьшается.
Хроническая подагра
Если приступы подагрического артрита становятся частыми и протекают достаточно тяжело (периоды боли преобладают над периодами ремиссии), диагностируется хроническая подагра. Хроническая форма заболевания характеризуется усилением дисфункции пораженных суставов, а поскольку больной перестаёт ими пользоваться, развивается атрофия суставных мышц.
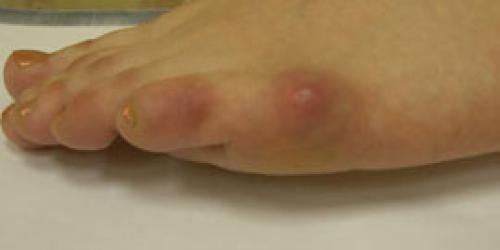
Специфическим симптомом подагры является образование тофусов. Тофус – это подкожное или внутрикожное скопление уратов (солей мочевой кислоты). Тофусы выглядят как узелки – плотные образования округлой формы. Диаметр их может варьироваться от 2-х мм до 5 см и более. Тофусы появляются обычно приблизительно через 5 лет после первого приступа подагры, медленно увеличиваясь в размерах. Однако при неблагоприятном течении их образование может идти более быстро. Типичные места, где они возникают – это пальцы рук и ног, ушные раковины, коленные и локтевые суставы, стопы, надбровные дуги. Трогать эти образования не больно. Кожа над тофусами, как правило, сухая и шероховатая, так как её кровоснабжение нарушено. Со временем в этом месте может образоваться свищ, сквозь который выделяется белая пастообразная масса (собственно ураты).
Тофусы образуются не всегда (только у 50-60% больных).
Хроническая подагра также часто становится причиной мочекаменной болезни . Ураты могут образовывать камни в почках, которые способны вызывать почечные колики, блокировать отток мочи, способствовать развитию пиелонефрита .
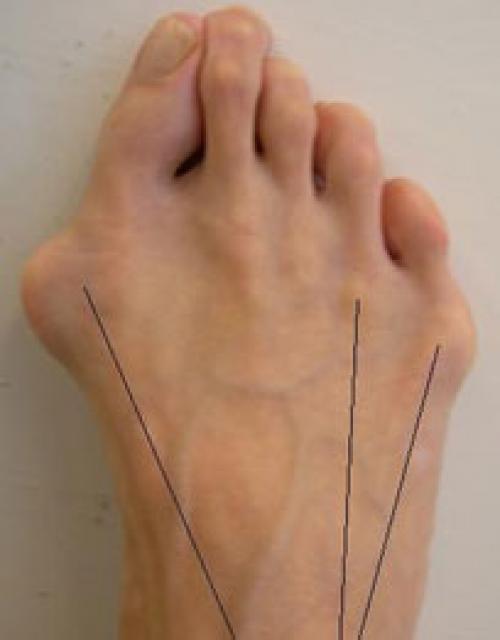
Выпирает косточка на ноге возле мизинца. Патогенез вальгусной деформации стопы
В результате ослабления мышечно-связочного аппарата стопы и неправильной нагрузки происходит изменение точек опоры и уплощение поперечного и продольного сводов.
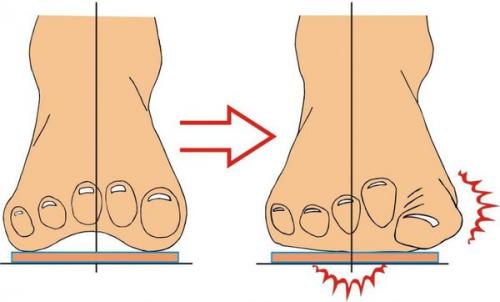
Нагрузка и опора переходит на все плюснефаланговые суставы, что приводит к веерообразному расхождению костей переднего отдела стопы.Происходит дисбаланс мышечной силы, которая держит первый палец ровно, в результате он отклоняется, и искривление прогрессирует.
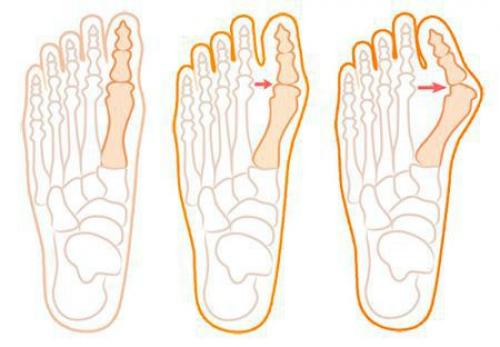
Значимым смещением костей первого пальца кнаружи считается смещение более чем на 10 градусов. Параллельно изменения происходят в капсульно-связочном аппарате — растяжение наружных отделов, смещение сесамовидного гамака.
Еще поперечное распластывание способствует развитию метатарзалгии — болей в области II-IV плюсневых костей из-за избыточной нагрузки, так как в норме в переднем отделе основная опора приходится на головки I и V.
Помимо метатарзалгии формируются молоткообразные второй, третий и даже четвертый пальцы из-за повышенного натяжения сухожилий сгибателей и разгибателей. Это приводит к вывихам и контрактурам в соответствующих суставах.
Деформация (опускание) среднего отдела стопы происходит при ослаблении связочного аппарата Шопарова сустава.Данная патология встречается нечасто и обычно является следствием травм.
Задний отдел также подвергается изменению: он искривляется в области пяточной кости — происходит ее пронация (внутреннее вращение), при увеличении которой диагностируется подвывих в подтаранном суставе.
Деформация тейлора
преимущества лечения
Для москвичей лечение бесплатно! по полису ОМС
Для иногородних и иностранцев -
гарантия лучших цен
Лечение деформации стопы любой сложности
12 летний опыт лечения
послеоперационных осложнений
Консультация бесплатна! для всех
при лечении у нас
Варусная деформация 5-го пальца (деформация тейлора) – патологическое состояние, при котором V палец отклоняется внутрь, а плюсневая кость кнаружи, появляется шишка у основания V пальца.
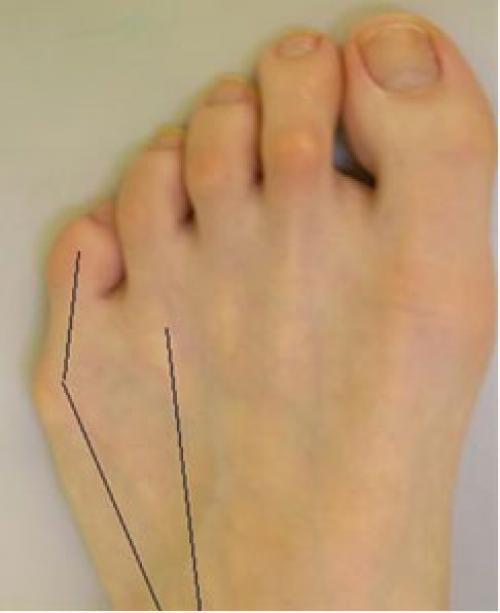
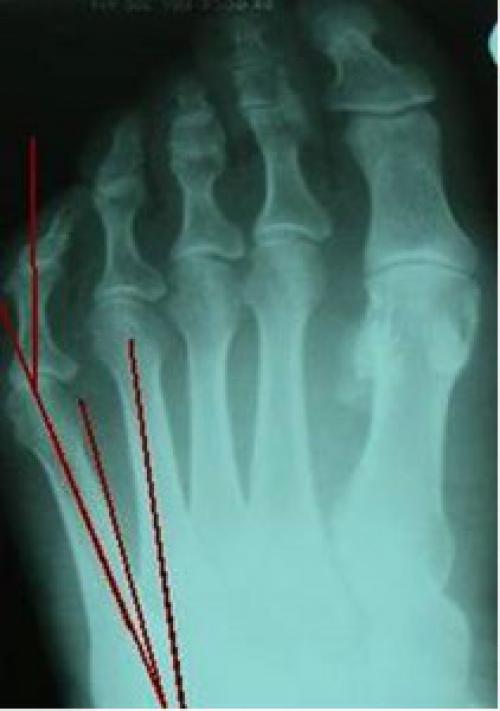
Причины
- Анатомические особенности строения переднего отдела стопы (гипертрофия мягких тканей, врожденная широкая гантелеобразная форма головки пятой плюсневой кости, латеральная девиация пятой плюсневой кости).
- Длительное давление на латеральную поверхность головки пятой плюсневой кости вследствие сидения в позе, скрестив ноги.
- Узкая, нерациональная обувь на высоком каблуке (чрезмерное давление тесной обуви может послужить провоцирующим фактором формирования деформации).
- Прогрессирующее плоскостопие .
- Добавочная косточка, латеральный изгиб пятой плюсневой кости, выступающий латеральный остеофит в сочетании с увеличенным четвёртым межплюсневым промежутком.
- Атипичное прикрепление поперечной головки m. adductor hallucis.
- Ненормальная биомеханика, новообразования, неврологические расстройства.
Симптомы
- дискомфорт, ноющая боль в области головки пятого плюснефалангового сустава;
- воспаление окружающих головку плюсневой кости мягких тканей, развития бурсита, омозолелости;
- “шишка” в области головки 5-й плюсневой кости.
Диагностика
- клинический осмотр пациента ортопедом (клиническая картина);
- жалобы пациента, анамнез заболевания;
- рентгенография стопы и плантография.
Консервативное лечение
Консервативное лечение в первую очередь основывается на предупреждении, замедлении прогрессирования патологического процесса в стопе и на снижение симптоматики заболевания:
- более удобная и мягкая обувь;
- регулярное избавление от любых гиперкератозов;
- использование защитных подкладок;
- противовоспалительные средства при выраженной болевой симптоматики;
- ортопедические стельки, обувь.
При неэффективности консервативного лечения, имеет смысл прибегнуть к хирургическому лечению.
Оперативное лечение деформации тейлора (tailor’s bunion или bunionette)
Успех хирургической операции зависит от возможности восстановления анатомо – биомеханических взаимоотношений в переднем отделе стопы, вне зависимости от того, что пациента может волновать лишь косметическая сторона вопроса.
Для выбора хирургического метода лечения предложено несколько классификаций tailor’s bunion.
- Fallat разделил деформацию на четыре типа, для каждого из которых определил тактику лечения. М.П. Лукин разделил на 5 типов, основываясь на измерениях характерных рентгенологических показателей, которые необходимо учитывать при определении типа патологии и выборе способа коррекции.
Для достижения хорошей коррекции tailor’s bunion необходимо устранить вальгусное отклонение пятой плюсневой кости, варусное отклонение V пальца, восстановить нормальную параболу длины плюсневых костей.
Ведущее место в хирургической коррекции tailor’s bunionзанимают остеотомии. Оперативные вмешательства на V плюсневой кости можно разделить на три основные группы. В зависимости от степени деформации выполняют:
- Дистальные остеотомии (при I–II типе деформации);
- Остеотомии на уровне диафиза V плюсневой кости (при II–III типе);
- Проксимальные (при IV–V типе).
Из дистальных наиболее известны дистальная поперечная остеотомия пятой плюсневой кости по Hohmann, по Wilson, по Mitchel, по Helal и дистальная шевронная остеотомия.
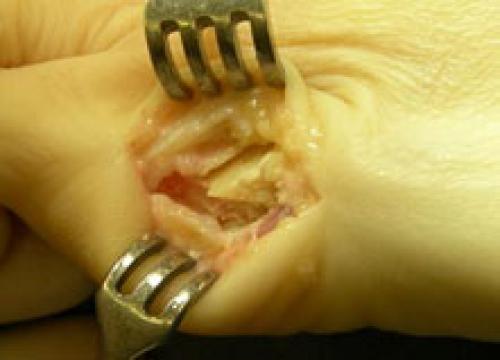
дистальная шевронная остеотомия
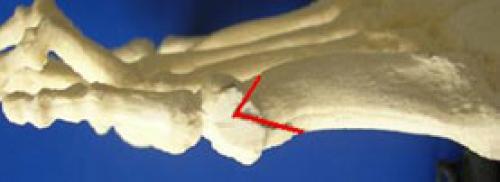

В последние годы активно используется миниинвазивная перкутанная дистальная остеотомия V плюсневой кости.
Из диафизарных остеотомий наиболее известны: по Coughlin (начинается проксимально и дорсально, и заканчивается дистально и подошвенно) и остеотомия scarf.
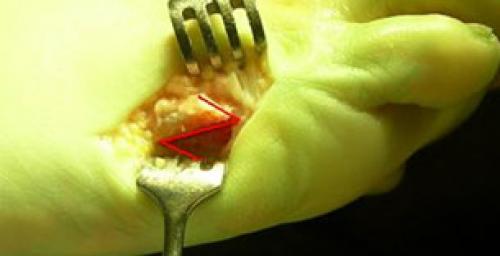
остеотомия scarf


Основными в ряду проксимальных остеотомий являются проксимальная клиновидная остеотомия с сохранением, или без сохранения латерального кортикала с открытием клина кнутри, проксимальная шевронная и клиновидная остеотомия Jouvara.
остеотомия Jouvara.
В случаях, когда tailor’s bunionсочетается с другими деформациями переднего отдела стопы, необходимо устранить и эти.
Внимание! Если у вас есть вышеперечисленные или другие деформации переднего отдела стопы, не теряйте время, звоните нам.
Мы поможем вам быстро избавиться от вашего недуга, ходить без боли и радоваться внешнему виду ваших стоп.





Комментарии(1)
Если она не мешает, то и лечить никак не нужно. Но в целом конечно, чтобы поддержать здоровье костей, суставов, я ещё витамин D принимаю. Покупаю только эваларовский D3 2000 МЕ "Максимум" в капсулах.Мне нравится он и по дозировке, и тем, что состав отличный. Без вредных компонентов.
Написать комментарий